Такой диагноз, как дисплазия тазобедренных суставов, не является приговором для ребенка. Во многих случаях он легко снимается на протяжении нескольких месяцев, однако это потребует от родителей терпения, позитивного настроя и веры в успех. Естественно, что все советы, требования и рекомендации лечащего врача должны выполняться. Поводом для беспокойства является в большей степени незнание, поэтому нужно разобраться в том, что такое дисплазия суставов, какие у нее нормы.
Почему это болезнь?
Под понятием «дисплазия» понимаются деструктивные процессы, которые сопровождают формирование клеточных структур, тканей и органов. Если речь идет о , это означает, что именно рассматриваемое сочленение развивается неполноценно, неправильно. Оно является наиболее крупным из суставов в теле человека, располагается в тазовой кости и удерживается в ней за счет связочного аппарата.
Вертлужная впадина является тем самым местом, в котором к кости таза прилегает головка бедра. Из-за ее недоразвития или других элементов сустава нет их тесного сопоставления. Если из-за травмы или каких-либо других деструктивных процессов связки растягиваются, это приводит к тому, что головка бедра выпадает из этой впадины.
С этим явлением могут столкнуться родители детей до 1 года жизни. Связанно это с особенностями появления малышей на свет. В этот период связки у ребенка неслучайно очень эластичные. Это позволяет ему при рождении успешно пройти родовые пути. Из-за такого состояния связочного аппарата отмечается у любого новорожденного.
Но после появления малыша на свет наблюдается процесс активного развития этого сочленения, который длится на протяжении всего первого года жизни, но наиболее сильно – в первый месяц жизни ребенка.
И в этот период у некоторых детей развитие сустава происходит неправильно. Количество таких малышей разное, в зависимости от страны и культурных особенностей. Но врачи отмечают от каждого пятидесятого до каждого двадцатого ребенка.
Важно! Более высокий процент детей, страдающих от тазобедренной дисплазии, отмечается в странах, где принято пеленать новорожденных, выравнивать им ножки. Такая процедура в первые несколько месяцев его жизни стимулирует процесс выпадения сустава из вертлужной впадины.
Любопытный факт. Достоверно причины появления дисплазии у малышей неизвестны. Но врачи подметили, что из 10 случаев этой патологии, 9 приходится на новорожденных девочек. Особенно это касалось первенцев.
В результате специалисты пришли к выводу, что во время беременности у женщин происходят гормональные изменения, которые сильно сказываются на связках, делает их более растянутыми. И больше всего он влияет именно на женский организм, в том числе и на ребенка женского пола, который находится в утробе матери. Поскольку именно первая беременность сопровождается наиболее сильными гормональными изменениями, то именно новорожденные девочки-первенцы больше всего попадают в группу риска.
Степени и виды дисплазии
Дисплазия может быть разной степени, а именно:
- Первой, или предвывих. При ней происходят незначительные нарушения в развитии сочленения, но его смещения не происходит.
- Второй, или подвывих, при которой частично из вертлужной впадины выходит головка бедра.
- Третьей, или .
К самой сложной степени относится именно вывих. При нем головка бедра полностью покидает впадину, из-за чего освободившееся пространство быстро заполняется соединительной тканью. По этой причине настоятельно рекомендуется вправлять вывих как можно скорее.
Незначительные нарушения в развитии сустава можно выявить с помощью ультразвукового исследования, которое покажет некоторые изменения в самой вертлужной впадине. Но это заболевание может отличаться не только по степени, но и по видам. Всего врачи отмечают следующие виды дисплазии тазобедренного сустава:
- Ацетабулярная, при которой происходят патологические процессы в самой вертлужной впадине.
- Ротационная, при которой кости располагаются неправильно.
- Недоразвитость сочленений на проксимальном отделе бедренной кости.
В некоторых случаях могут наблюдаться случаи выскальзывания головки бедра из впадины, но со временем такое нестабильное поведение проходит.
Родителям нужно быть внимательным к своим малышам, поскольку сам он сказать о наличии какой-либо проблеме в бедре не сможет. Признаками того, что требуется врачебная помощь, являются:
- При движении сочленение издает щелчок или хруст.
- Складки возле ягодиц малыша расположены неравномерно.
- Если разводить ему ножки, то можно отметить явную ограниченность их движения.
- При сгибании ножек в положении лежа на боку явно видно, что коленка одной ноги располагается ниже другого.
А может появиться дисплазия в более поздний период или у взрослого человека? Сама по себе она не возникнет, если в первый год жизни ребенка его родители приняли все необходимые меры. Только в том случае, когда у малыша эта патология не выявлена в первый год жизни, не приняты все необходимые меры, она будет беспокоить его и впоследствии.
Если запустить этот патологический процесс, то ребенок может остаться инвалидом на всю оставшуюся жизнь. Даже хирургическое вмешательство, к которому потом можно будет прибегнуть, не устранит всех пагубных последствий своевременно не выявленной проблемы.
Что считается нормой?

- Альфа, которые демонстрируют, насколько верно происходит развитие купола вертлужной впадины ребенка.
- Бета, которые свидетельствуют о том, насколько развита хрящевая зона.
В первые три месяца считается норма углов, если:
- Альфа превышает 60°.
- Бета составляет менее 55°.
Не ставится диагноз дисплазия, если угол в норме. В дальнейшем, по мере того как растет ребенок, эти показатели для тазобедренных суставов изменяются. Уже в 4 месяца, если возникает подозрение, что у малыша дисплазия, ему делают рентген сустава.
Считается, что у ребенка вывих, если:
- Угол альфа колеблется в диапазоне 43–49°.
- Угол бета превышает значение в 77°.
Если значение угла альфа ниже 43°, считается что у ребенка вывих.
Важно знать! В каждом конкретном случае именно специалист занимается расшифровкой полученных значений. На основании полученных данных лечащий врач устанавливает степень патологии и назначает лечение.
Чтобы своевременно выявить патологию тазобедренных суставов, необходимо записаться на прием к ортопеду. Это можно сделать при появлении подозрения на дисплазию либо в качестве профилактического осмотра. Если во время осмотра у врача появятся подозрения, то он и направит ребенка на ультразвуковое обследование.
Само обследование проводится либо в детской поликлинике, либо в медицинском центре для детей, у которого есть лицензия на проведение подобных обследований. Если это частное заведение, то процедура обойдется родителям малыша от 500 до 1500 рублей. Зависит от региона и города, в котором расположено это заведение.
Как предупредить?

Врачи обратили внимание, что если исключить пеленание ножек малышей, статистика этой патологии резко улучшается, она встречается в десятки раз реже.
Например, только применение широкого пеленания в Японии в 1971 году снизило статистику появления дисплазии с 3% до 0,2% - в 15 раз! Это стало возможным вследствие действия государственной программы. До этого момента японских детей традиционно пеленали, выпрямляя им ножки.
При широком пеленании ножки ребенка не сводятся. Если по каким-то причинам этого сделать не удается, то между ними вставляется подушка, небольшая мягкая игрушка.
Сам факт широкого пеленания в корне меняет статистику, улучшает здоровье малышей, снижает риск появления и развития дисплазии.
Еще одним профилактическим методом, который прочно вошел в жизнь современных родителей, является применение одноразовых подгузников. Они не только стоят на страже спокойствия родителей и их ночного отдыха, но и способствуют избавлению от дисплазии. Особенно когда подгузник наполняется.
Если есть подозрение на эту патологию тазобедренных суставов, можно покупать памперсы на несколько размеров больше. Тем более этой рекомендации следует придерживаться родителями тех девочек, которые входят в группу риска.
Важно знать! Если в семье кто-то из родственников страдал от дисплазии, высока вероятность, что и у новорожденного ребенка тоже она будет. Поэтому такие родители должны обратить самое пристальное внимание и применять различные профилактические меры.
Часто для удобства родители используют такие средства, как:
- Рюкзаки для переноски.
- Так называемые кенгуру.
- Автомобильные кресла для детей.
Применять их можно и нужно, но только в том случае, если они правильные. К ним не относятся любые приспособления, в которых ребенок вынужден долгое время находиться со сведенными ногами. Они категорически противопоказаны!
Важно помнить, что в таких устройствах у ребенка доги должны быть разведены. Бороться с неправильными приспособлениями тоже можно. Для этого используются подушки или мягкие игрушки, которые закрепляются между ног малыша.
Чтобы предупредить негативные последствия от дисплазии тазобедренных суставов, к ортопеду за консультацией нужно обращаться как можно раньше, не позже шестимесячного возраста малыша. Игнорировать осмотр нельзя. Ведь, например, в России на 20–25 родившихся малышей у одного выявляется дисплазия суставов. И преимущественно в эту печальную статистику попадают именно девочки.
Несвоевременное выявление и устранение проблемы приводит к тому, что уже у повзрослевшего ребенка вырабатывается неправильная походка и осанка, он испытывает серьезные трудности с опорно-двигательным аппаратом.
Рентген при дисплазии тазобедренных суставов назначается строго по показаниям. Не всегда рациональна рентгенография, если травматологи подозревают нарушение проецирования между головками бедренных костей и вертлужными впадинами.
Перед процедурой следует внимательно ознакомиться со степенью нарушения сопоставления суставных поверхностей.
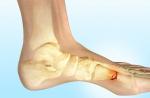
Фото рентгенограммы при подозрении на дисплазию у ребенка
Ортопеды-травматологи проверяют работу тазобедренных суставов на основе тестов по отведению, приведению, сгибанию, разгибанию области бедра. При обнаружении патологии чаще рекомендуется динамическое наблюдение или УЗИ, чем рентген. Подход правильный у детей до 3 месяцев, когда верхняя часть бедренной кости состоит из множества хрящевых тканей.
Впоследствии точки «зарастают кальцием», поэтому хорошо визуализируются на рентгеновском снимке. С течением времени обызвествленных участков становится все больше, а линий просветления меньше. Через костную ткань ультразвук не проходит, а отражается. После этого единственным методом диагностики становится рентгенография тазобедренных суставов.
Рентген ядра окостенения бедра – основы метода
Рентген ядра окостенения – это методика, которая применяется у детей первых лет жизни. Суть процедуры – изучение проецирования головок бедренных костей. Физиологически они располагаются проекционно вертлужной впадине. Анатомически между впадиной подвздошной кости и головкой бедра расположена крупная суставная сумка. Мышечно-связочные структуры прочно охватывают костные поверхности, поэтому при нарушении проецирования суставных поверхностей тазобедренного сустава постепенно формируется ложная впадина вертлужной впадины, бедро отклоняется наружу, ребенок хромает. При сильном смещении формируются вывихи.
При дисплазии возможно формирование нескольких вариантов:
1. Крыша вертлужной впадины открывается к головке под неправильным углом;
2. Крыша имеет сферу, которая не соответствует физиологической кривизне;
3. Атипичная вогнутость поверхности.
Когда значительная часть головки бедра не покрывается крышей впадины, возникает нестабильность. Даже если не сформируется вывих бедренной кости, нарушение впадения приведет к развитию ложного сустава. Такое суставное сочленение быстро изнашивается.
Рентген при подозрении на дисплазию тазобедренного сустава позволяет выявить нарушения на ранней стадии. Исправить патологию помогает ношение шины, гимнастика.
Внимание! Есть исследования, которые показали, что избыточное облучение области таза у детей приводит к бесплодию в будущем. Есть сведения о возникновении аутоиммунных нарушений, болезней крови, опухолей.
Вышеописанных изменений можно избежать путем нормированного проведения рентгенографии. Исключение многоразового облучения значительно снижает вероятность негативных эффектов, осложнений.

Фото рентгена при подозрении на дисплазию с разведением нижних конечностей
Значительный вклад в радиационную нагрузку на организм ребенка вносят родители. В поисках проблем с тазобедренными суставами после осмотра травматолога мамы настаивают на снимках. Если рентгенологи отказывают (что встречается редко), родители делают рентгенографию в частных центрах.
Снизить облучение позволяет использование цифровой рентгенографии. Ионизирующее облучение при технологии снижается благодаря уменьшению дозы, нового подхода к процедуре.
Рентген при дисплазии тазобедренных суставов – стоит ли делать
Рентгенография при дисплазии бедра – основной метод диагностики. Массовое внедрение УЗИ требует подготовки большого количества специалистов. На периферии такой подход не выгоден, так как не разработано массового скрининга всех детей путем ультразвукового сканирования.
Разные исследования свидетельствуют о том, что частота дисплазии у детей – 5-20%. Современная ортопедия способна определить патологию на основе клинического осмотра, но результаты не характеризуются высокой достоверностью. Подтверждение диагностическими методами является обязательным.
При раннем обнаружении достигается высокая вероятность качественного лечения патологии.
Рентгенография тазобедренных сутавов рациональна у детей старше 5 месяцев, когда прослеживаются ядра окостенения. УЗИ помогает визуализировать патологию у грудничков первых месяцев жизни.
Ультразвуковые методы начинают разрабатываться, но уже созданы эффективные разработки, которые можно применять у детей. После массового внедрения в клиническую практику будет повышаться вероятность своевременной диагностики дисплазии у детей.
С помощью ультразвука удается рассмотреть состояние окружающих мягких тканей. Процедура неинвазивна, применяется многократно без негативных последствий для организма.
Использование обоих методов некоторыми частными клиниками вызывает много вопросов среди пациентов. Врачи также не могут адекватно оценивать некоторые клинические результаты.
Пример истории болезни ребенка с дисплазией
У девочки в возрасте 1 месяц обнаружена дисплазия по результатам УЗИ. Ортопед рекомендовала сделать рентгенографию, когда ребенку исполнится 3 года. После этого рекомендована повторная консультация врача. Родители сомневаются, стоит ли ждать несколько месяцев, чтобы делать рентген тазобедренных суставов. Не опасно ли позднее выявление заболевания?
Врачи рекомендуют выполнять рентген примерно в три месяца, так как к этому времени формируется крыша вертлужной впадины подвздошной кости, возникают ядра окостенения головки бедра. УЗИ формирует только предположительный диагноз, так как не может четко рассмотреть костную ткань, а ориентируется лишь на расположение хрящевых структур.
Пример результата УЗИ девочки 6 месяцев: прослеживаются ядра окостенения, крыши впадины уплощены, остальные признаки в норме.
Результаты рентгенографии: деструктивных, костно-травматических повреждений не выявлено. Состояние тазобедренных суставов соответствует возрастным особенностям. Противоречия между 2-мя методами исследования не предполагают повторное выполнение рентгеновского обследования, а лишь динамическое наблюдение за ребенком.
В возрасте 6 месяцев ультразвук дает мало информации, поэтому более предпочтительно ориентироваться на результаты рентгена.
Для «перестраховки» ортопед назначила рентгенодиагностику тазобедренных суставов на 8 месяцев. Не рекомендуем ориентироваться на данное назначение. Если при очередном осмотре не будет обнаружено симптомов патологии, исследование делать не стоит.
Есть расхождения между мнением специалистов относительно эффективности рентгена и УЗИ при диагностике дисплазии тазобедренных суставов. Назначение ультразвукового сканирования в 1 месяц рациональнее, чем рентген на данном сроке. Исключение лучевого облучения ребенка без необходимости – важный фактор. При таком подходе требуется квалифицированный врач ультразвуковой диагностики, обладающий опытом выявления диспластических изменений бедра.
Расшифровка рентгена тбс является более «весомым» фактором при постановке диагноза, но при отсутствии серьезных клинических данных патологии, нормальных результатах УЗИ рациональность рентгенографии отпадает из-за серьезных побочных эффектов.
Незначительная дисплазия – это субъективное состояние. Отклонение размеров на снимке на 1-2 градуса приводит к постановке диагноза. Такой подход является гипердиагностикой, так как на изображение влияет положение ребенка во время обследования. Профилактические процедуры позволят предотвратить дальнейшее развитие диспластических изменений. При незначительном искривлении проекции с малой вероятностью предполагается вывих или образование ложного сустава.
Расшифровка рентгена тбс – рентгенологические критерии
При сравнении с УЗИ расшифровка рентгена тбс (тазобедренного сустава) является более полноценной. Рентгенолог ориентируется на много критериев, поэтому заключение можно считать достоверным.
Рентгенологические критерии дисплазии:
1. Ацетабулярный индекс, предназначенный для оценки величины отклонения между крышей впадины и головкой бедренной кости. На снимке выявляется путем построения двух линий – касательной к вертлужной впадине, вторая – соединяется у-образные хрящи с обеих сторон. Нормальное значение – 12-16 градусов;
2. Шеечно-диафизарный угол – это величина, определяющая возможное искривление впадения головки путем построения касательных между диафизом и шейкой;
3. Угол вертикального соответствия определяется путем построения линий по касательной к вертлужной впадине, продольной осью шейки кости. У детей старшего возраста показатель – 85-90%;
4. Степень покрытия определяется по линии, опущенной вниз от латеральной части крыши. Для оценки требуется визуализация расположения головки бедра. В норме у детей 6 лет верхняя часть бедренной кости покрывается на ¾;
5. Симптом Омбредана применяется для выявления диспластических изменений у малых детей. Если провести перпендикуляр от наружной части вертлужной впадины и соединить горизонтальной линией у-образные хрящи, то в норме точки окостенения располагаются в нижне-внутреннем квадранте;
6. Центрация головки бедра определяется продолжением оси шейки бедренной кости на крышу впадины. В норме линия находится на границе между наружной и передне-средней частью. Показатель позволяет выявить переднюю или заднюю децентрацию;
7. Поправки на приведение, отведение изучаются путем проведения линий, которые соединяют оси бедренных костей с горизонталями по шейке. Коррекция продольной оси шейки бедра проводится на угол, полученный при сравнении перпендикуляра диафиза с полученным перпендикуляром;
8. Величина физиологического дефицита определяется наличием или отсутствием ядер окостенения, которые должны быть по возрастным особенностям.

Разметка фото тазобедренных суставов в норме и при дисплазии
Дисплазия на рентгене: фото нестабильности тазобедренного сустава
На рентгенограмме патология тбс может быть не выявлена, но клиническая картинка с негативными побочными эффектами обусловлена нестабильностью. Патология формируется из-за многих изменений одновременно. Нарушение формирования ядер окостенения, крыши впадины, патология мышечно-связочного аппарата – при совместном действии факторы приведут к нестабильности функционирования тбс.
Нарушения анатомических соотношений в тазобедренном суставе:
1. Децентрация;
2. Подвывих;
3. Вывих.
Для выявления этих нарушений по рентгенограммам рекомендуются снимки, выполненные в крестцово-вертлужных, аксиальной, задней проекции. После графической разметки рентгенограммы тбс специалисты определяют децентрацию и вывихи. Задняя проекция позволяет выявить нарушения во фронтальной проекции.
Критерии выявления нестабильности не требуются серьезных графических корректировок. Простая разметка позволяет выявить вышеописанные критерии. При расшифровке заключения требуется отметить на фото погрешности укладки.
Достаточно продолжить на рентгенограмме продольную ось шейки бедренной кости к крыше впадины, чтобы предположить правильность соотношения суставных поверхностей тбс.
При децентрации перпендикуляр расположен в медиальной части, но не во внутренней.
При подвывихе – осевая линия находится в наружной трети. Полный вывих определяется по выходу перпендикуляра шейки за наружную часть крыши.
При нарушении пространственного соотношения костей тазобедренного сустава изменяются показатели угла инклинации, Шарпа, антеверсии.
Расшифровка заключения при подозрении на нестабильность должна включать оценку следующих величин:
1. Горизонтальное соответствие;
2. Коэффициент покрытия;
3. Степень покрытия;
4. Угол вертикального соответствия.
Основанием для формирования патологического заключения является отклонение от нормы одного или нескольких значений. Наши квалифицированные рентгенологи готовы проанализировать вышеописанные показатели на рентгенограмме. Составим альтернативное мнение относительно дисплазии у ребенка.
Вальгусная деформация тазобедренных суставов встречается крайне редко и чаще всего это заболевание обнаруживают у детей при плановом обследовании у ортопеда, проведя дополнительно рентгенологическое исследование. У мальчиков и у девочек одинаково. У 1/3 больных этот врожденный дефект двусторонний.
Причиной возникновения считают частичное поражение боковой части эпифизарного хряща под головкой, а также повреждения апофиза большого вертела. Вальгусная деформация шейки бедренной кости (coxa valga) часто возникает в процессе роста ребенка вследствие нелеченой дисплазии тазобедренных суставов.
При рождении ребенка головка с шейкой бедренной кости находятся в физиологическом вальгусе и развернуты назад, постепенно во время роста ребенка, в результате физиологической торсии (разворота), соотношения меняются, и у взрослого человека шеечно-диафизарный угол в среднем составляет 127 °, а угол антеверсии — 8- 10 °. При вышеуказанных нарушениях в эпифизарных хрящах в процессе роста ребенка это физиологический процесс нарушается, что и обусловливает возникновение coxa valga.
Кроме этого, вальгусная деформация бывает «симптоматической»:
- при преобладании мышц-аддукторов (приводящих) бедра;
- при болезни Литтля;
- после полиомиелита;
- при прогрессирующей мышечной дистрофии;
- а также при опухолях и экзостозах, которые нарушают нормальный рост эпифизарного хряща.
Очень редко вальгусные деформации происходят после рахита, неправильного лечения перелома шейки бедренной кости и нелеченой дисплазии тазобедренного сустава.
Основным в диагностике coxa valga является рентгенологическое обследование, которое обязательно проводят при внутренней ротации (повороте) конечности, поскольку боковая ротация бедра на рентгенограмме всегда увеличивает угол вальгусного отклонения шейки.
Клиника
Клинически вальгусная деформация может себя не проявлять при двустороннем поражении, то есть нет никаких симптомов. В то время как одностороннее поражение может стать причиной функционального  удлинения конечности, в результате чего нарушается походка, хромота на одну ногу.
удлинения конечности, в результате чего нарушается походка, хромота на одну ногу.
Вальгус шейки бедра клинически трудно обнаружить, поскольку функция тазобедренного сустава сохранена.
Как правило, у людей с незначительной вальгусной деформацией проводят консервативное лечение. Послерахитичиские деформации с ростом ребенка самокорректируются, что также наблюдается при правильном лечении детей по поводу дисплазии тазобедренных суставов, когда хорошо центрированная (зафиксирована) головка в вертлюжной впадине.
Также консервативно лечат детей при coxa valga, возникшей при поражении ростковых хрящей. Поскольку процесс имеет длительное течение, комплексное лечение проводят курсами.
Варусная деформация шейки бедренной кости (coxa vara)
coxa vara Под названием «coxa vara» понимают деформацию проксимального конца бедренной кости, когда шеечно-диафизарный угол уменьшен, иногда к прямому, с одновременным укорочением шейки.
Варусная деформации проксимального конца бедренной кости у детей и подростков составляет 5-9% от всех заболеваний тазобедренного сустава.
Варусные деформации шейки бедренной кости бывают врожденными и приобретенными.
Диагностика
Рентгенологически при рождении ребенка не видно хрящевых вертлюгов и головок бедренных костей. Только через 5-6 месяцев появляется вторичная оссификация ядер окостенения головок. В процессе роста ребенка эти ядра все больше оссификуются и шейка бедренной кости растет в длину. Этот процесс взаимосвязан с эпифизарной хрящом вертелов, которые также постепенно оссификуются.
Между пятым и восьмым годами жизни полностью формируется проксимальный конец бедренной кости. Шейково-диафизарный угол, который при рождении составляет 150°, становится меньше и равен 142°. Также ретроверсия шейки вследствие торсии во время роста переходит в антеверсии (расположение к переду). Эти физиологические изменения проходят медленно, до окончания роста человека.
Врожденные расстройства оссификации шейки бедренной кости обусловлены неправильным расположением эпифизарного (суставного) хряща, в то время как в норме он расположен более горизонтально и перпендикулярно относительно оси шейки и направления ее нагрузки. Это вызывает варусную деформацию шейки и ее замедленный рост в длину.

Иногда врожденная варусная деформация шейки может сочетаться:
- с гипоплазией (недоразвитием) бедренной кости;
- с недостатком проксимального конца бедренной кости;
- с множественной эпифизарной дисплазией.
Третья группа может иметь приобретенную форму варусной деформации шейки:
- посттравматическую в раннем возрасте;
- вследствие перенесенного рахита;
- сочетаться с болезнью Пертеса;
- после врожденного вывиха бедренной кости или дисплазии тазобедренного сустава.
Есть еще группа больных с изолированной варусной деформацией шейки, у которых нет сочетания врожденных пороков, травм или нарушения метаболизма, которые бы объясняли недостаточность в шейке или нарушения в росте хряща. У этих больных не видно укорочение конечности при рождении, поэтому диагноз ставят только тогда, когда увеличивается вес тела ребенка и уменьшается выносливость шейки. Это случается чаще тогда, когда ребенок начинает ходить.
Существует еще несколько классификаций варусной деформации шейки бедренной кости. Например, рентгенологически различают четыре вида деформаций:
- врожденную изолированную варусной деформации (coxa vara congenita);
- детскую деформацию (coxa vara infantilis);
- юношескую деформацию (coxa vara adolescentium);
- симптоматическую деформацию (coxa vara sumpomatica).
(coxa vara congenita) без каких-либо сочетаний с другими болезнями скелета сегодня признана всеми. Она случается чрезвычайно редко и ее обнаруживают сразу при рождении, так как видно укорочение бедра и высокое стояние большого вертела. Иногда в таких случаях можно заподозрить врожденный вывих бедра, поэтому дополнительными обследованиями уточняют диагноз.
При осмотре обнаруживают укорочение нижней конечности за счет бедра. Большой вертел пальпируется выше противоположного. Бедро опорное, поскольку головка бедренной кости находится в вертлюжной впадине.
Когда ребенок начинает ходить, появляется хромота. Затем можно выявить положительный симптом Тренделенбурга. В одно-двухлетнего ребенка рентгенологически выявляют типичные признаки врожденной варусной деформации шейки бедренной кости, которая согнута вниз до прямого угла и несколько короче. Эпифизарный хрящ расположен почти вертикально, а головка бедренной кости иногда бывает увеличенной, развернутой и наклоненной вниз, но находится в вертельной впадине. Вертельная впадина бывает мелкой и плоской, когда шеечно-диафизарный угол меньше 110°. Когда этот угол исправляют до 140° и более, тогда впадина развивается нормально. Большой вертел находится выше уровня шейки и несколько наклонен медиально, а его размер увеличивается в процессе прогрессирования деформации шейки.
Инфантильная варусная деформация шейки бедренной кости (coxa vara infantilis) у детей возникает в трёх - пятилетнем возрасте. Родители обращаются к врачу в связи с тем, что ребенок начал хромать на ногу и перекашивается при ходьбе, хотя боли в ноге не испытывает. Из анамнеза преимущественно известно, что ребенок родился нормальным и нога до этого была здоровой.
Своевременное обращение к врачу-ортопеду для установки диагноза и начала лечения значительно сокращают сроки восстановления. Лечение проводится консервативное, в очень редких случаях назначается проведение хирургической операции. Если не лечить, у человека со временем будет “утиная походка” с перекатыванием с одной стороны на другую, что влияет на снижение трудоспособности и усталость. Поэтому лечение надо начинать с детского возраста.
Изобретение относится к медицине, а именно к ортопедии и травматологии в лечении варусной деформации шейки бедра. Способ осуществляют путем подвертельной остеотомии с последующей дозированной дистракцией в аппарате Илизарова, но при этом спицы проводят через наружную кортикальную пластинку дистального фрагмента, костномозговую полость обоих фрагментов, наружную кортикальную пластинку проксимального фрагмента, закрепляют их накостно, внесуставно на проксимальном фрагменте. Далее в шейку бедренной кости вводят резьбовой стержень, одномоментно корригируют ЩДУ на величину удлинения пельвиотрохантеральных мышц не более чем на 10%, после чего резьбовой стержень шарнирно соединяют с чрескостным аппаратом до момента завершения коррекции ЩДУ дистракцией или компрессией.
Изобретение относится к медицине, а именно к ортопедии. Наиболее близким к предлагаемому является способ лечения варусной деформации шейки бедренной кости путем проведения спиц через крыло подвздошной кости, дистальный метафиз бедра и остеотомии бедренной кости. При этом проводят косую подвертельную остеотомию сверху спереди кзади книзу во фронтальной плоскости, проводят спицу через верхушку большого вертела в сагиттальной плоскости, разворачивают проксимальный фрагмент бедренной кости вокруг оси головки бедра во фронтальной плоскости до получения шеечно-диафизарного угла 127-131 с последующим уравниванием длины конечности. Известен способ коррекции шеечно-диафизарного угла (ШДУ) бедренной кости путем подвертельной остеотомии с последующей дозированной дистракцией в аппарате Илизарова (1). Недостатком данного способа является невозможность движений в тазобедренном суставе на протяжении всего периода фиксации, длительность коррекции ШДУ. Однако известный способ обладает существенными недостатками. Во-первых, на протяжении всего периода лечения исключаются движения в тазобедренном суставе. Во-вторых, проведение спиц в сагиттальной и близкой к ней плоскостях приводит к прошиванию значительной массы мягких тканей, что увеличивает опасность возникновения инфекционных осложнений. Особенностью компановки аппарата при этом является ее громоздкость, что реализуется в невозможности для больного нормально сидеть, лежать, выполнять физиологические отправления. Исходя из существенного уровня техники и устранения выявленных недостатков известных технологий лечения была поставлена задача: сократить сроки лечения, обеспечить сохранение функции тазобедренного сустава на протяжении всего периода фиксации конечности в чрескостном аппарате, предупредить развитие дегенеративных изменений пельвиотрохантеральных мышц. Поставленная задача решена следующим образом. Коррекцию шеечно-диафизарного угла бедренной кости осуществляют путем подвертельной остеотомии с последующей дозированной дистракцией в аппарате Илизарова. Новым в способе коррекции ШДУ бедренной кости является то, что спицы проводят через наружную кортикальную пластинку дистального фрагмента, костно-мозговую полость обоих фрагментов, наружную кортикальную пластинку проксимального фрагмента с последующим их закреплением накостно, внесуставно на проксимальном фрагменте с дозированным натяжением в чрескостном аппарате, смонтированном на дистальном фрагменте. При этом в шейку бедренной кости вводят резьбовой стержень, одномоментно коррегируют ШДУ на величину удлинения пельвиотрохантеральных мышц не более чем на 10% После чего резьбовой стержень шарнирно соединяют с чрескостным аппаратом до момента завершения коррекции ШДУ дистракцией или компрессией. Поясняем существенность отличительных признаков способа. Проведение спиц через наружную кортикальную пластинку дистального фрагмента, костно-мозговую полость обоих фрагментов, наружную кортикальную пластинку проксимального фрагмента, закрепление их накостно, внесуставно на проксимальном фрагменте с дозированным натяжением в чрескостном аппарате, смонтированном на дистальном фрагменте, позволяет исключить повреждение магистральных сосудисто-нервных образований, уменьшить опасность возникновения инфекционных осложнений, обеспечить высокую жесткость остеосинтеза, свободу движений в тазобедренном суставе, удобство в самообслуживании больных и при этом до минимума снизить габариты внешней конструкции. Введение в шейку бедренной кости резьбового стержня обеспечивает возможность активного направленного воздействия на пространственную ориентацию проксимального фрагмента. Одномоментная коррекция ШДУ на величину удлинения пельвиотрохантеральных мышц не более чем на 10% необходимо того, чтобы избежать дегенеративных изменений в них, резкого увеличения взаимодавления между суставными поверхностями, сокращает время коррекции ШДУ. Шарнирное соединение резьбового стержня с чрескостным аппаратом до момента завершения коррекции величины ШДУ дистракцией или компрессией необходимо для обеспечения оптимальной биомеханики управления проксимальным фрагментом при используемом способе фиксации, ибо жесткое соединение стержня с чрескостной подсистемой приведет при компрессии (дистракции) лишь к взаимодавлению ("растаскиванию") фрагментов без возможности изменить ШДУ. Проведенные патентные исследования под подклассам 17/56 и анализ научно-медицинской информации, отражающей существующий уровень технологии коррекции шеечно-диафизарного угла бедренной кости, не выявили идентичных способов лечения. Таким образом, предлагаемый способ является новым. Взаимосвязь и взаимодействие существенных приемов предлагаемого способа лечения обеспечивают достижение нового медицинского результата в решении поставленной задачи, а именно: сократить сроки лечения, обеспечить сохранение функции тазобедренного сустава на протяжении всего периода фиксации конечности в чрескостном аппарате, предупредить развитие дегенеративных изменений пельвиотрохантеральных мышц. Таким образом, предложенное техническое решение имеет изобретательский уровень. Предлагаемый способ коррекции ШДУ бедренной кости может быть многократно применен в области практического здравоохранения, не требуя исключительных средств для осуществления, т.е. является промышленно применимым. Сущность предлагаемого способа состоит в том, что сначала проводят фиксирующие спицы через наружную кортикальную пластинку дистального ("длинного") фрагмента, костномозговую полость обоих фрагментов, наружную кортикальную пластинку проксимального ("короткого") фрагмента области большого вертела. Закрепляют натяжением в чрескостном аппарате, смонтированным на дистальном фрагменте. При этом фиксирующие спицы вводят и выводят с наружной поверхности сегмента, т.е. там, где меньше объем мягких тканей и нет магистральных сосудисто-нервных образований. В шейку бедренной кости вводят резьбовой стержень, одномоментно корригируют шеечно-диафизарный угол на величину удлинения пельвиотрохантеральных мышц не более чем на 10% После чего резьбовой стержень шарнирно соединяют с чрескостным аппаратом до момента коррекции ШДУ дистракцией или компрессией. Предлагаемый способ поясняется клиническим наблюдением. Больной П. 16 лет, и.б. N 2901 28.09.91, получил закрытый межвертельный перелом левого бедра. Лечился консервативно. В гипсовой повязке наступило вторичное смещение фрагментов и они срослись с уменьшением ШДУ, до 90. 12.12.91 больной оперирован. В шейку бедренной кости введен резьбовой стержень, произведена межвертельная остеотомия. Согласно сделанным предварительно расчетам ШДУ одномоментно увеличен до 105, что увеличило расстояние между точками прикрепления пельвиотрохантеральных мышц на 8 10% Затем с наружной поверхности в средней трети бедра, на расстоянии 4 см друг от друга, под углами 35 и 40 o в костномозговую полость поочередно введены две спицы. Пробиванием они проведены по костномозговой полости дистального фрагмента, проксимальный фрагмент и выведены из кости в области вершины большого вертела до появления концов их над кожей. На проксимальных концах спиц сформированы упорные площадки, тракцией за дистальные концы спиц упоры погружены до кости. В нижней трети бедра смонтирован аппарат Илизарова из 2-х кольцевых опор. Резьбовой стержень через соединительную штангу шарнирно соединен с чрескостным аппаратом. Усилием 196 Н каждая натянуты и закреплены в чрескостном аппарате внутрикостно проведенные спицы. По заживлении кожной раны, на 10 сутки начата дистракция за резьбовой стержень. За 12 дней ШДУ увеличен до 127. Объем движений в тазобедренном и коленном суставах на протяжении всего периода лечения не уменьшился, опорная функция ноги была удовлетворительной. Необременительность внешней конструкции, стабильность фиксации фрагментов, мобильность больного позволили с 23 дня проводить лечение в амбулаторных условиях. Фиксация прекращена через 68 дней. Для полного восстановления функции опоры и движения конечности потребовалось еще 14 дней. Таким образом, предлагаемый способ позволяет сократить сроки лечения, обеспечить сохранение функции тазобедренного сустава на протяжении всего периода фиксации конечности в чрескостном аппарате, предупредить развитие дегенеративных изменений пельвиотрохантеральных мышц.
Формула изобретения
Способ коррекции шеечно-диафизарного угла бедренной кости путем подвертельной остеотомии с последующей дозированной дистракцией в аппарате Илизарова, отличающийся тем, что спицы проводят через наружную кортикальную пластинку дистального фрагмента, костномозговую полость обоих фрагментов, наружную кортикальную пластинку проксимального фрагмента, закрепляют их накостно внесуставно на проксимальном фрагменте, в шейку бедренной кости вводят резьбовой стержень, одномоментно корригируют шеечно-диафизарный угол на величину удлинения пельвиотрохантеральных мышц не более, чем на 10% после чего резьбовой стержень шарнирно соединяют с чрескостным аппаратом до момента завершения коррекции шеечно-диафизарного угла дистракцией или компрессией.
-- [ Страница 3 ] --
На основании проведенных МСКТ значимых различий по половому признаку и между правым и левым тазобедренными суставами у здоровых детей не было выявлено; полученные значения шеечно-диафизарного, ацетабулярного углов, угла вертикального отклонения, вертикального соответствия и угла Виберга сопоставимы с данными рентгенологического исследования и имеют меньшую погрешность. Нами была отработана методика измерения угла антеторсии, сагиттального соответствия и фронтальной инклинации в аксиальной проекции. Полученные данные не сопоставимы с данными рентгенографии, что, возможно, связано с необходимостью сложных математических преобразований при последней (табл. 5). Рентгеннеконтрастные структуры тазобедренного сустава хорошо визуализируются при МСКТ, что позволило оценить состояние хряща, капсулы и мышц тазобедренного сустава.
В нашем исследовании было выявлено, что раннее обращение (до 3-х месяцев) к ортопеду по поводу дисплазии тазобедренного сустава было в 41% случаев, на первом месяце жизни – единичным пациентам. Однако во втором полугодии жизни диагноз первично был поставлен в 7% случаев.
Клинически наиболее часто встречающимися признаками явились ограничение разведения бедер и асимметрия подъягодичных подколенных складок (более 70%).
По данным ультразвукового исследования из латерального доступа у детей с предвывихом в В-режиме фиксировалось скошенное положение крыши вертлужной впадины; деформированный короткий хрящевой выступ. Латерализация головки бедренной кости в покое и при провокационных пробах; угол составлял 55-60, угол – 45-75. Эхографическая картина подвывиха характеризовалась наличием закругленного костного выступа. При проведении провокационных проб фиксировалась незначительная латерализация головки бедренной кости; угол <45°, угол >75°.
В случае вывиха бедра головка бедренной кости была децентрирована. Деформированный короткий хрящевой выступ не покрывал головку бедра. У всех пациентов с дисплазией тазобедренного сустава отмечалась задержка формирования ядер окостенения.
При анализе результатов исследования из переднего доступа было выявлено, что наиболее чувствительным является эхографический признак отношения ШКР/ППМ. У детей 2 группы этот показатель ни в одном случае не отличался от нормы. У детей 3 группы он изменялся лишь при постановке диагноза после 6 мес. У всех обследованных детей 4 группы соотношение ШКР/ППМ увеличивалось. Кроме того, у детей 4 группы при поздней постановке диагноза капсула сустава была истончена, растянута (р<0,05). По нашему мнению это может свидетельствовать о формировании торсионных изменений бедренной кости.
У всех детей 2, 3 и большинства детей 4 группы определялись огибающие сосуды бедренной кости. Исключение составили 2 наблюдения 4 группы, у которых не определялся правильный ход огибающих сосудов, они были представлены отдельными цветовыми сигналами. Диаметр огибающих сосудов у детей 2 и 3 групп достоверно не отличался от нормативных значений. У детей 4 группы до 3 мес. диаметры сосудов достоверно не отличался от нормативных значений (р<0,05), у детей старше 3 мес. диаметр сосудов уменьшался.
Во 2 группе пациентов в 100% случаев определялись шеечная артерия, сосуды зоны роста, круглой связки и капсулы тазобедренного сустава. В 3 группе эти сосуды определялись лишь у 74% детей. Значительные изменения определялись у детей 4 группы. При установлении диагноза в первые 6 мес. жизни кровоток в головке бедренной кости был ослаблен, шеечные артерии определялись в 100% случаев. У пациентов 2-го полугодия сосуды зоны роста, круглой связки не определялись; кровоток в шеечных сосудах определялся в 26,6% случаев. По-видимому, изменения кровотока могут быть связаны с изменениями отдельных составляющих тазобедренного сустава, их пространственных взаимоотношений. С другой стороны, в отдельных случаях может иметь место порочное развитие сосудистой системы.
В режиме импульсно-волновой допплерометрии в огибающих сосудах нами были выявлены различные варианты показателей гемодинамики.
- У детей 2 группы первых трех месяцев жизни существенно не отличались от возрастной нормы. У детей старше 3-х месяцев 2 группы определялось статистически достоверное повышение индекса периферического сопротивления и систолической скорости артериального кровотока; снижение диастолической скорости кровотока и скорости венозного оттока. Диаметры сосудов были не изменены. Подобные изменения могли быть связаны с недостаточностью поступления крови, но возможностью ее восприятия со стороны капиллярного русла и адекватным венозным оттоком.
- У части детей 3 группы отмечалось снижение скоростных показателей в огибающих артериях. Показатели периферического сопротивления в них не изменялись. Подобные изменения расценивались нами как минимальные и свидетельствовали о состоятельности обменных процессов. Другой вид гемодинамических изменений в этой группе пациентов характеризовался сохранностью скоростных показателей, повышением периферического сопротивления в огибающих артериях. Скорость венозного оттока в них значительно снижалась. В области круглой связки, зоны роста и шеечных сосудов показатели гемодинамики снижались. Подобные изменения трактовались нами как снижение перфузии в головке бедренной кости, что могло привести к ишемическим процессам в ней.
- Наиболее разнообразные виды нарушения гемодинамики выявлялись у детей 4 группы.
В 1 подгруппе в огибающих сосудах скоростные показатели и индекс резистентности были снижены; что могло свидетельствовать о недостаточности притока крови вследствие вазоконстрикции.
Во 2 подгруппе систолическая скорость и индекс периферического сопротивления превышали возрастную норму; скорости венозного оттока были снижены, что, возможно, было связано с нарушением пространственного соотношения составляющих тазобедренного сустава, возможным натяжением сосудов. Вероятно, объемный кровоток превышал долженствующий, создавался выраженный венозный застой в головке бедренной кости.
У пациентов 3 подгруппы систолическая скорость в огибающих артериях и индекс резистентности были значительно снижены; диастолическая скорость и скорости венозного оттока повышались. Подобные изменения расценивались нами, как «зияющее» капиллярное русло, что привело к быстрому оттоку крови и ишемии периферических участков. Кроме того, значительное повышение скорости венозного оттока могло косвенно свидетельствовать о включении процессов шунтирования крови и еще большем усугубление состояния микроциркуляции.
В области круглой связки, зоны роста и шеечных сосудов у детей первых шести месяцев жизни показатели гемодинамики снижались. После 6 мес. сосуды зоны роста, круглой связки не определялись. Выявленные изменения на наш взгляд, говорили об усугублении процессов ишемии головки бедренной кости.
При рентгенографии у детей 2 группы отмечались увеличение ацетабулярного индекса до 32°-33°, скошенность костного выступа вертлужной впадины. У детей 3 группы были выявлены частичная децентрация головки бедренной кости, уплощение вертлужной впадины, увеличение ацетабулярного угла до 32°-38°, увеличение величины d до 18мм, значительное запаздывание появления ядер окостенения, дуги Кальве и Шентона были нарушены. У детей 4 группы головка бедренной кости была полностью децентрирована и определялась вне вертлужной впадины, ядро окостенения не определялось. Ядро окостенения подвздошной кости было недоразвито, что обуславливало резкую скошенность костного выступа и переход линии вертлужной впадины в линию крыла подвздошной кости. Ацетабулярный индекс был значительно больше нормы, более 370-40°. Расстояние d увеличивалось более 25мм, а величина h уменьшалась до 3-5мм. Дуги Кальве и Шентона были нарушены.
Динамическое наблюдение за детьми 2-4 групп проводилось в течение 1 года. У детей 2 группы уже через 3 мес. от начала лечения в В-режиме появлялись ядра окостенения разной степени выраженности, но симметрично с обеих сторон; практически горизонтальное направление вертлужной впадины; стабильность головки бедренной кости при проведении провокационных проб. При исследовании гемодинамики все показатели соответствовали нормативным. Ни в одном случае отрицательной динамики не выявлялось.
Таблица №5
Морфометрические угловые показатели у здоровых детей
| Группы | 1-3 года (n=28) | 3-7лет (n=32) | 7-15 лет (n=36) | |||
| Углы | КТ | R | КТ | R | КТ | R |
| Фронтальная проекция | ||||||
| Шеечно-диафизарный угол | 137,1±0,4 | 136,8±0,67 | 132,4±0,3 | 132,56±0,7 | 130,1±0,35 | 129,8±0,78 |
| Угол вертикального отклонения | 49,0±1,2 | 48,85±1,8 | 46,9±3,5 | 47,1±3,47 | 45,1±1,3 | 46,6±3,8 |
| Угол вертикального соответсвия | 78,5±4,4 | 78,9±5,2 | 88,2±3 | 87,3±3,2 | 94±1,78 | 93,59±2,4 |
| Ацетабулярный угол | 30±5,3 | 31,3±4,7 | 20,1±2,8 | 20,7±3,4 | 14,6±3,7 | 12,6±4,1 |
| Угол Виберга | 16,5±4,1 | 18±3,8 | 21,3±2,2 | 20±4,2 | 29,3±2,9 | 26±3,6 |
| Аксиальная проекция | ||||||
| Угол антеторсии | 18,0±2,6 | 26,9±8,7 | 16,4±5,2 | 24,6±7,2 | 14,8±3,7 | 23,5±5,9 |
| Угол горизонтального соответствия | 64,7±3,6 | 25±7,6 | 65,4±3,5 | 24,9±4,64 | 62,0±5,1 | 26,2±8,2 |
| Угол фронтальной инклинации | 52,8±5,2 | 38±2,1 | 57,1±4,7 | 39,1±5,87 | 65,3±4.2 | 38,4±6,1 |
| Сагиттальная проекция | ||||||
| Угол сагиттального соответствия | 58,8±5,6 | 82±2,4 | 60,8±4,4 | 86±3,7 | 67,2±5,2 | 91±3,5 |
| Центрация головки | Сред. треть | Сред. треть | Сред. треть | |||
| Наклон крыши вертлужной впадины | 31,0±1,3 | 14,6±2,8 | 30,6±2,5 | 14,3±1,9 | 29±2,8 | 12,5±2,0 |